Wie lange sollten Antibiotika bei einer bakteriellen Infektion eingenommen werden? Erfahren Sie alles Wissenswerte über die Dauer der Antibiotikabehandlung und warum es wichtig ist, die vorgeschriebene Zeit einzuhalten.
- Meisterfeier BVB 2023: Wann und wo feiert Dortmunds Mannschaft?
- Champignons wie vom Weihnachtsmarkt – Ein köstlicher Genuss das ganze Jahr über
- Apple Watch 8: Neues Update enthüllt Launchtermin im Oktober
- Veganer Genuss: Vanillesoße selber machen mit Puddingpulver
- Wann kommt der nächste Valorant Night Market? Alles, was Sie wissen müssen
Paradigmenwechsel bei der Antibiotikatherapie: Wie lange sollten Antibiotika gegeben werden?
Einleitung
In den letzten Jahren hat sich ein Paradigmenwechsel in Bezug auf die Dauer der Antibiotikatherapie vollzogen. Früher galt die Lehrmeinung, dass es besser sei, Antibiotika möglichst lange zu geben, um eine Resistenzentwicklung zu verhindern. Diese Hypothese wurde jedoch nicht durch Evidenz gestützt. Neue Studien haben gezeigt, dass eine kürzere Therapiedauer oft ausreichend ist und keine negativen Auswirkungen auf die Behandlungsergebnisse oder das Auftreten von Resistenzen hat.
Gründe für den Paradigmenwechsel
Die Entstehung von Resistenzen ist ein natürlicher Prozess und kann nicht vollständig verhindert werden. Bereits vor der Entwicklung bestimmter Antibiotika waren Resistenzen gegen diese Substanzen in der Natur vorhanden. Es ist wichtig zu verstehen, dass Resistenz in der Regel nicht bei den Bakterien entsteht, gegen die eine bestimmte Therapie gerichtet ist. Es können jedoch andere Bakterien im Körper des Patienten resistent werden. Das Hauptproblem liegt also im Kollateraleffekt der Antibiotikatherapie.
Vorteile einer verkürzten Therapiedauer
Studien haben gezeigt, dass für bestimmte Krankheitsentitäten eine deutlich kürzere Antibiotikatherapie möglich ist, ohne dass dies zu schlechteren Behandlungsergebnissen oder vermehrtem Auftreten von Resistenzen führt. Zum Beispiel kann eine ambulant erworbene Pneumonie oft mit einer Therapiedauer von 5 Tagen behandelt werden, anstatt der bisher üblichen 10-14 Tage. Ähnliche Ergebnisse wurden auch bei anderen Infektionskrankheiten erzielt.
Empfehlungen zur Therapiedauer
Die Empfehlungen zur Therapiedauer können nur als allgemeine Orientierung dienen und sollten immer nach dem individuellen Therapieansprechen des Patienten ausgerichtet werden. Eine kurze Therapiedauer ist in der Regel sicher, wenn sich die klinischen Symptome der Erkrankung innerhalb der vorgesehenen Behandlungsdauer zurückgebildet haben. Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise über den Therapieverlauf geben, sollten aber nicht überschätzt werden.
Ausnahmen von verkürzten Behandlungszeiten
Es gibt jedoch auch Infektionskrankheiten, bei denen längere Behandlungszeiten notwendig sind und eine zu kurze Behandlung zu Rezidiven oder Komplikationen führen kann. Ein Beispiel dafür ist die Blutstrominfektion mit Staphylococcus aureus, bei der eine Behandlungsdauer von mindestens 2 Wochen erforderlich ist. In solchen Fällen sollte immer eine infektiologische Beratung erfolgen, um die genaue Therapiedauer festzulegen.
Es ist wichtig zu beachten, dass diese Informationen nur als allgemeine Richtlinien dienen und die individuelle Behandlung jedes Patienten von einem Facharzt bestimmt werden sollte.
Antibiotikatherapie bei bakteriellen Infektionen: Neue Erkenntnisse zur Therapiedauer
Die Empfehlungen zur Therapiedauer von Antibiotika haben sich in den letzten Jahren geändert. Früher galt die Lehrmeinung, dass Antibiotika möglichst lange gegeben werden sollten, um Resistenzen zu verhindern. Diese Hypothese wurde jedoch nicht durch Evidenz gestützt. Studien haben gezeigt, dass Resistenzbildung direkt mit dem Gebrauch von Antibiotika assoziiert ist.
Daher lautet das neue Motto „so kurz wie möglich“. Es wurden mehrere Studien durchgeführt, die gezeigt haben, dass für bestimmte Krankheitsentitäten eine deutlich kürzere Antibiotikatherapie möglich ist, ohne dass die Behandlungsergebnisse schlechter werden oder vermehrt Resistenzen auftreten.
Beispielsweise wurde für die ambulant erworbene Pneumonie früher eine Therapiedauer von 10 bis 14 Tagen als notwendig angesehen. Eine aktuelle Studie hat jedoch gezeigt, dass eine Behandlungsdauer von mindestens 5 Tagen ausreichend ist und keine Unterschiede in der Heilungsrate nach 10 oder 30 Tagen bestehen.
Ähnliche Ergebnisse wurden auch bei anderen häufigen Infektionskrankheiten gefunden. So kann beispielsweise eine Pyelonephritis mit 5-7 Tagen behandelt werden, halb so lange wie zuvor angenommen.
Es ist wichtig zu beachten, dass diese Empfehlungen nur als allgemeine Orientierung dienen und die individuelle Behandlung immer nach dem Therapieansprechen beim einzelnen Patienten ausgerichtet werden sollte. Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise über den Therapieverlauf geben, sollten aber nicht überschätzt werden.
Es gibt jedoch auch Infektionskrankheiten, bei denen eine längere Behandlungsdauer notwendig ist und die häufig zu kurz behandelt werden. Ein Beispiel dafür ist die Blutstrominfektion mit Staphylococcus aureus. Hier darf die Antibiotikatherapie nicht nach 5 oder 7 Tagen abgesetzt werden, sondern eine Behandlungsdauer von mindestens 2 Wochen ist erforderlich.
Insgesamt zeigen diese neuen Erkenntnisse zur Therapiedauer von Antibiotika, dass eine kurzzeitige Behandlung möglich ist, ohne dass die Wirksamkeit beeinträchtigt wird oder vermehrt Resistenzen auftreten. Es ist jedoch wichtig, die individuellen Gegebenheiten jedes Patienten zu berücksichtigen und gegebenenfalls eine infektiologische Beratung hinzuzuziehen.
Kurze oder lange Antibiotikatherapie? Aktuelle Empfehlungen für bakterielle Infektionen
Paradigmenwechsel: „So kurz wie möglich“
– Früher galt die Lehrmeinung, dass eine zu kurze Therapiedauer das Risiko von Resistenzen erhöht.
– Es gab jedoch keine Evidenz dafür, und ältere Studien haben Antibiotika meist über längere Zeiträume geprüft.
– Heutzutage lautet das Motto „so kurz wie möglich“, da sich gezeigt hat, dass eine kürzere Therapiedauer oft ausreicht, ohne dass die Behandlungsergebnisse darunter leiden oder vermehrt Resistenzen auftreten.
Entstehung von Resistenzen
– Resistenzen gegen Antibiotika kommen natürlicherweise in der Natur vor und sind nicht vermeidbar.
– Resistenzentwicklungen treten in der Regel nicht bei den Bakterien auf, gegen die eine bestimmte Therapie gerichtet ist.
– Es ist der Kollateraleffekt der Antibiotikatherapie, der zur Entwicklung von Resistenzen führen kann.
– Das Risiko für Resistenzbildung ist direkt mit dem Gebrauch von Antibiotika assoziiert. Eine häufige Anwendung eines bestimmten Antibiotikums erhöht die Resistenzrate.
Verkürzung der Therapiedauer
– In den letzten Jahren wurden Studien durchgeführt, die gezeigt haben, dass bei bestimmten Krankheitsentitäten eine kürzere Antibiotikatherapie möglich ist.
– Beispielsweise kann eine ambulant erworbene Pneumonie oft schon nach 5 Tagen Antibiotikagabe beendet werden, ohne dass die Heilungsrate darunter leidet.
– Auch bei anderen Infektionskrankheiten wie Pyelonephritis oder Osteomyelitis konnte eine Verkürzung der Therapiedauer festgestellt werden.
Empfehlungen zur Therapiedauer
– Die Empfehlungen zur Therapiedauer dienen als allgemeine Orientierung und sollten immer nach dem individuellen Therapieansprechen des Patienten ausgerichtet werden.
– Eine kurze Therapiedauer ist in der Regel sicher, wenn sich die klinischen Symptome innerhalb der vorgesehenen Behandlungsdauer zurückgebildet haben.
– Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise über den Therapieverlauf geben, sollten aber nicht überschätzt werden.
– Bei einigen Infektionskrankheiten wie Blutstrominfektion mit Staphylococcus aureus ist eine lange Behandlungsdauer notwendig und darf nicht zu früh abgesetzt werden.
Konsequenzen
– Die Verkürzung der Antibiotikatherapie kann dazu beitragen, die Ausbreitung resistenter Bakterien zu verhindern.
– Es ist wichtig, den Antibiotikaeinsatz zu reduzieren und nur dann Antibiotika einzusetzen, wenn eine bakterielle Infektion vorliegt.
– Eine enge Zusammenarbeit zwischen Bund, Ländern und medizinischem Personal ist erforderlich, um behandlungsassoziierte Infektionen und Antibiotika-Resistenzen zu verringern.
– Die Deutsche Antibiotika-Resistenzstrategie (DART) bündelt Maßnahmen zur Reduzierung von Antibiotika-Resistenzen und fördert die sektorübergreifende Zusammenarbeit.
Resistenzentwicklung verhindern: Die Rolle der Therapiedauer bei antibiotikaresistenten Bakterien
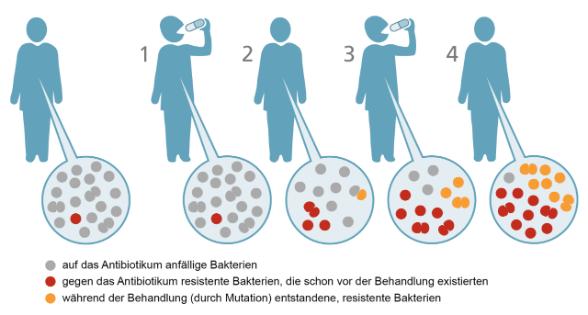
Die Frage, wie lange Antibiotika gegeben werden sollten, hat sich in den letzten Jahren geändert. Früher wurde oft davon ausgegangen, dass es besser sei, Antibiotika über einen längeren Zeitraum einzunehmen, um mögliche Resistenzen zu vermeiden. Diese Annahme basierte jedoch nicht auf ausreichender Evidenz.
Es ist wichtig zu verstehen, dass Resistenz in der Regel nicht bei den Bakterien entsteht, gegen die eine bestimmte Therapie gerichtet ist. Vielmehr können andere Bakterien im Körper durch die Antibiotikatherapie resistent werden. Es gibt zahlreiche Studien, die gezeigt haben, dass das Risiko für Resistenzbildung direkt mit dem Gebrauch von Antibiotika zusammenhängt.
Daher ist es eine effektive Maßnahme zur Verhinderung der Ausbreitung resistenter Bakterien, den Einsatz von Antibiotika zu begrenzen oder zu reduzieren. Niedergelassene Ärzte spielen dabei eine wichtige Rolle, da sie den Großteil der verschriebenen Antibiotika verantworten.
In den letzten Jahren wurden Studien durchgeführt, die gezeigt haben, dass für bestimmte Krankheiten eine kürzere Antibiotikatherapie möglich ist, ohne dass dadurch die Behandlungsergebnisse schlechter werden oder vermehrt Resistenzen auftreten. Beispielsweise kann eine ambulant erworbene Pneumonie nunmehr für mindestens 5 Tage behandelt werden anstatt der bisher üblichen 10 bis 14 Tage.
Es ist jedoch wichtig zu beachten, dass es auch Infektionskrankheiten gibt, bei denen längere Behandlungszeiten notwendig sind und die häufig zu kurz behandelt werden. Ein Beispiel dafür ist die Blutstrominfektion mit Staphylococcus aureus. Hier ist eine Behandlungsdauer von mindestens 2 Wochen mit hoch dosierten intravenös verabreichten ß-Lactamantibiotika erforderlich.
Insgesamt sollte die Therapiedauer immer nach dem individuellen Therapieansprechen beim Patienten ausgerichtet werden. Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise über den Therapieverlauf geben, sollten aber nicht überbewertet werden.
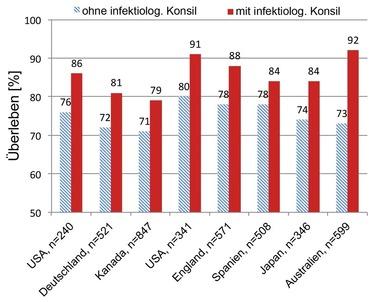
Die Einbeziehung von Infektiologen kann besonders bei komplexen Infektionen wie der Blutstrominfektion mit Staphylococcus aureus das Überleben der Patienten verbessern.
Um die Resistenzentwicklung zu verhindern, ist es daher wichtig, Antibiotika nur dann einzusetzen, wenn sie wirklich notwendig sind, und die Therapiedauer entsprechend der individuellen Krankheitssituation anzupassen.
Kürzere Behandlungsdauer bei bakteriellen Infektionen möglich? Neue Studien und Empfehlungen
Paradigmenwechsel bei der Antibiotikatherapie
In den letzten Jahren hat sich ein Paradigmenwechsel in Bezug auf die Dauer der Antibiotikatherapie vollzogen. Früher galt die Lehrmeinung, dass es besser sei, Antibiotika möglichst lange zu geben, um Resistenzen zu verhindern. Es wurde angenommen, dass eine zu kurze Therapiedauer dazu führen könnte, dass Bakterien überleben und bei einer erneuten Therapie leichter Resistenzen entwickeln könnten. Allerdings gab es keine Evidenz für diese Hypothese. Ältere Studien haben Antibiotika fast immer über längere Zeiträume geprüft und daher wurde das Prinzip „möglichst lange behandeln“ nicht infrage gestellt.
Entstehung von Resistenzen
Resistenzen gegen Antibiotika kommen in der Natur vor und sind nicht zu verhindern. Bereits bevor bestimmte Antibiotika gefunden und klinisch eingesetzt wurden, waren Resistenzen gegen diese Substanzen in der Natur vorhanden. Es ist wichtig zu verstehen, dass Resistenz in der Regel nicht bei den Bakterien entsteht, gegen die eine bestimmte Therapie gerichtet ist. Unter einer Therapie mit einem bestimmten Antibiotikum können jedoch andere Bakterien im Körper resistent werden. Das Problem liegt also im Kollateraleffekt der Antibiotikatherapie.
Risiko für Resistenzbildung
Es gibt zahllose Studien, die gezeigt haben, dass das Risiko für Resistenzbildung direkt mit dem Gebrauch von Antibiotika zusammenhängt. Wenn ein Antibiotikum häufig in einer Population verwendet wird, steigt die Resistenzrate an. Dies gilt besonders für Fluorochinolone und Makrolidantibiotika. Daher ist die Begrenzung des Antibiotikaeinsatzes eine effektive Maßnahme, um die Ausbreitung resistenter Bakterien zu verhindern.
Kürzere Behandlungsdauer bei bestimmten Krankheitsentitäten
In den letzten Jahren wurden mehrere Studien veröffentlicht, die gezeigt haben, dass bei bestimmten Krankheitsentitäten eine deutlich kürzere Antibiotikatherapie möglich ist als bisher üblich. Dabei verschlechtern sich die Behandlungsergebnisse nicht und es treten auch nicht vermehrt Resistenzen auf. Beispielsweise wurde für die ambulant erworbene Pneumonie früher eine Therapiedauer von 10 bis 14 Tagen als notwendig angesehen. Eine aktuelle Studie hat jedoch gezeigt, dass eine Therapiedauer von mindestens 5 Tagen ausreicht und keine Unterschiede in der Heilungsrate nach 10 oder 30 Tagen bestehen.
Empfehlungen zur Therapiedauer
Die Empfehlungen zur Therapiedauer können nur als allgemeine Orientierung dienen und sollten immer nach dem individuellen Therapieansprechen beim einzelnen Patienten ausgerichtet werden. Generell ist man jedoch auf der sicheren Seite mit einer kurzen Therapiedauer, wenn sich die klinischen Symptome der Erkrankung innerhalb der vorgesehenen Behandlungsdauer zurückbilden. Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise über den Therapieverlauf geben, sollten aber nicht überschätzt werden. Insbesondere das Procalcitonin hat sich in klinischen Studien als nützlich zur Steuerung der Antibiotikatherapie erwiesen.
Ausnahmen bei bestimmten Infektionskrankheiten
Es gibt auch Infektionskrankheiten, bei denen längere Behandlungszeiten notwendig sind und die häufig zu kurz behandelt werden. Ein Beispiel dafür ist die Blutstrominfektion mit Staphylococcus aureus. Hier darf die Antibiotikatherapie nicht nach 5 oder 7 Tagen abgesetzt werden, auch wenn der Patient fieberfrei ist und das PCT normalisiert ist. Eine ausreichende Behandlungsdauer beträgt hier mindestens 2 Wochen mit hoch dosierten intravenös verabreichten ß-Lactamantibiotika. Bei komplizierten Infektionen muss sogar über 4 Wochen behandelt werden.
Notwendigkeit einer infektiologischen Beratung
Bei bestimmten Infektionskrankheiten, wie der Blutstrominfektion mit Staphylococcus aureus, ist eine infektiologische Beratung zur Festlegung der genauen Therapiedauer immer indiziert. Studien haben gezeigt, dass die Einbeziehung von Infektiologen bei dieser Erkrankung das Überleben der Patienten verbessert.
Individualisierte Antibiotikatherapie: Wie lange sollten Antibiotika bei einer bakteriellen Infektion gegeben werden?
Paradigmenwechsel in der Therapiedauer
In den letzten Jahren hat sich ein Paradigmenwechsel in Bezug auf die Therapiedauer von Antibiotika vollzogen. Früher war die Lehrmeinung, dass es besser sei, Antibiotika möglichst lange zu geben, um die Entstehung von Resistenzen zu verhindern. Diese Hypothese konnte jedoch nicht durch Evidenz belegt werden. Studien haben gezeigt, dass eine zu kurze Therapiedauer keine erhöhte Resistenzentwicklung begünstigt. Daher lautet das neue Motto „so kurz wie möglich“.
Entstehung von Resistenzen
Resistenzen gegen Antibiotika kommen natürlicherweise in der Natur vor und können nicht vollständig verhindert werden. Es wurde sogar nachgewiesen, dass bestimmte Bakterien bereits resistent waren, bevor die entsprechenden Antibiotika entwickelt wurden. Es ist wichtig zu verstehen, dass Resistenzbildung in der Regel nicht bei den Bakterien erfolgt, gegen die eine bestimmte Therapie gerichtet ist. Vielmehr können andere Bakterien im Körper des Patienten unter der Therapie resistent werden. Der Kollateraleffekt der Antibiotikatherapie ist somit das eigentliche Problem.
Reduzierung des Antibiotikaeinsatzes
Studien haben gezeigt, dass das Risiko für Resistenzbildung direkt mit dem Gebrauch von Antibiotika zusammenhängt. Je häufiger ein bestimmtes Antibiotikum verwendet wird, desto höher ist die Resistenzrate. Daher ist eine Reduzierung des Antibiotikaeinsatzes eine effektive Maßnahme zur Verhinderung der Ausbreitung resistenter Bakterien. Niedergelassene Ärzte spielen hierbei eine wichtige Rolle, da sie den Großteil der Antibiotika in Deutschland verschreiben.
Kürzere Therapiedauer möglich
In den letzten Jahren wurden Studien veröffentlicht, die gezeigt haben, dass für bestimmte Krankheiten eine kürzere Antibiotikatherapie möglich ist, ohne dass die Behandlungsergebnisse schlechter werden oder vermehrt Resistenzen auftreten. Früher galt beispielsweise eine Therapiedauer von 10 bis 14 Tagen für ambulant erworbene Pneumonien als notwendig. Aktuelle Studien haben jedoch gezeigt, dass eine Therapie von mindestens 5 Tagen genauso wirksam ist. Ähnliche Ergebnisse wurden auch bei anderen Infektionskrankheiten erzielt.
Individualisierte Behandlung und Beratung
Die Empfehlungen zur Therapiedauer sind allgemeine Orientierungen und sollten immer nach dem individuellen Therapieansprechen des Patienten ausgerichtet werden. Eine kurze Therapiedauer ist in der Regel sicher, wenn sich die klinischen Symptome innerhalb der vorgesehenen Behandlungsdauer zurückbilden. Laborparameter wie C-reaktives Protein (CRP) oder Procalcitonin (PCT) können zusätzliche Hinweise geben, sollten aber nicht überbewertet werden. Bei einigen Infektionskrankheiten, wie einer Blutstrominfektion mit Staphylococcus aureus, ist eine längere Behandlungsdauer notwendig und darf nicht zu früh abgesetzt werden. Hier ist eine infektiologische Beratung wichtig, um die genaue Therapiedauer festzulegen.
Es ist wichtig, dass Ärzte sich bewusst sind, dass eine individuelle und angepasste Antibiotikatherapie entscheidend ist, um die Entstehung von Resistenzen zu verhindern und gleichzeitig die bestmögliche Behandlung für den Patienten zu gewährleisten.
Insgesamt gesehen ist es wichtig, Antibiotika bei bakteriellen Infektionen nur für den empfohlenen Zeitraum einzunehmen. Eine zu lange Einnahme kann möglicherweise zu Resistenzbildungen führen und die Effektivität der Medikamente verringern. Es ist ratsam, sich immer an die Anweisungen des Arztes zu halten und bei Fragen oder Bedenken Rücksprache zu halten.

